En la calle, en las casas, en oficinas y talleres, en colas y en otros escenarios cotidianos seguimos escuchando y hablando de pandemia, COVID-19 ‘el virus’ (que hace meses es sinónimo de SARS-CoV-2)… Lo pensamos gran parte del día, a veces hasta el minuto en que ponemos la cabeza en la almohada.
Y horas después, al levantar la cabeza de la almohada −a estas alturas, unos 15 meses después de que comenzáramos a escuchar sobre ‘el virus’−, puede haber sucedido que muchos lo hayan hecho con un pensamiento similar: ¿cuándo finalmente me levantaré sin pensar en el virus? Pero a los pocos minutos ya estamos pensando, escuchando y hablando otra vez de él, y pasamos de las noticias a las cifras, a la economía, a las vacunas y ensayos, variantes, previsiones…
Por encima de toda incertidumbre, un día vamos a despertar sin esa sensación de “estado de sitio” por el virus, esté desaparecido o haya sido controlado, estemos inmunizados a largo plazo o a plazos medianos ya determinados. No sabemos aún con certeza qué quedará cambiado, qué dinámicas de este tiempo de pandemia quedarán cimentadas en la vida social y personal, pero, sin dudas, en la memoria y el aprendizaje colectivos habrá un antes y un después de la pandemia.
Una parte importante será, sin dudas, el conocimiento científico que hemos ido acumulando durante estos meses. Cuando pensamos en vacuna, pensamos en jeringa, bulbo y escozor (y, felizmente, en inmunización), pero ¿cuánta ciencia hay detrás de una vacuna? Estamos rodeados de productos biotecnológicos, pero entendemos poco de biotecnología, de términos como “recombinante”, “monoclonal” o “fermentador”.
A veces, para intentar entenderla, no nos queda otra que recurrir a la imaginación: son procesos en un nivel de la realidad que no percibimos con nuestros sentidos y que, sin embargo, impactan en nuestra realidad más inmediata, visible y palpable, en nuestra salud.
El conocido inmunólogo Agustín Lage Dávila, director durante 25 años del Centro de Inmunología Molecular (CIM), en La Habana, asesor científico y comercial del grupo BioCubaFarma, comienza nuestra entrevista recordando que “la inmunología molecular es algo de lo que se habla en los últimos 20 años en el mundo. Pero la inmunología, el estudio del sistema inmune, tiene más de un siglo.
“Antes, cuando hacías una vacuna, inyectabas a un caballo, un curiel o un conejo, digamos, y sacabas el anticuerpo del suero del animal. Salía una mezcla de anticuerpos. Cuando utilizas la actual tecnología de anticuerpos monoclonales, ya no inyectas al animal, cultivas la célula.
“¿Por qué es diferente? Cuando inyectas un componente extraño a un animal, este comienza a producir anticuerpos. Esos anticuerpos los hace un tipo de célula, el linfocito B. Cuando un linfocito B arranca a producir anticuerpos, prolifera para ampliar la producción. Y en biología, todas las células que son hijas de una, son un clon.
“Eres infectado por un virus, o te vacunas con toxoide tetánico. En el organismo hay linfocitos diferentes que comienzan a producir anticuerpos, y cada uno prolifera y genera su clon. Cuando sacas sangre y purificas anticuerpos de la sangre, lo que tienes ahí es una mezcla policlonal, porque son muchos clones produciendo anticuerpos. Esa es la tecnología anterior.
“La novedad, a partir de 1975, es la capacidad de tomar una de esas células, una sola, y ponerla en cultivo, a proliferar. Entonces todas las células son hijas de una. Cuando sacas anticuerpos de ahí, son monoclonales, porque son de un solo clon. Todas las moléculas son iguales. Puedes hacer un trabajo molecular más preciso, se conoce la estructura del anticuerpo”.
Con cierta noción de lo que es un anticuerpo monoclonal, pasamos a la tecnología de anticuerpos humanizados.
“Los anticuerpos −continúa explicando el doctor Lage− son una molécula de cuatro cadenas. Hay una región, la región variable, que es distinta en todos los anticuerpos. Haces un anticuerpo contra el tétanos, otro contra el cáncer, otro contra la tuberculosis, y son distintos; pero el resto es la región constante, igual para todos los anticuerpos.
“Hoy se usa tecnología para inyectar un animal, sacar la célula que produce el anticuerpo, sacar el DNA de esa célula, y separar el gen que codifica para la parte variable y el gen que codifica para la constante. Porque cuando lo haces inmunizando un ratón, el anticuerpo que sale es de ratón. Se hace una manipulación genética, quitas la parte constante del anticuerpo del ratón y la recombinas con una región constante humana, y tienes un anticuerpo que es 90% humano (región constante) y 10% de ratón (variable). Eso es lo que se llama un anticuerpo humanizado; fue de ratón, pero ahora conserva de ratón la región variable. Eso lo hacemos en el CIM.
“Es una tecnología que se desarrolló para anticuerpos destinados a tratamientos de cáncer. Son tratamientos de años, y durante años no puedes usar un anticuerpo de ratón, porque el sistema inmune acaba haciendo ‘anticuerpos anti-anticuerpos’. Se inhabilita la función. Para eso se desarrolló a partir de los años noventa la tecnología de los humanizados: el anticuerpo tiene tanta secuencia humana, que cuando se inyecta a un paciente el sistema inmune interpreta que es humano y lo tolera. Aquí, los anticuerpos monoclonales que se utilizan para tratamientos de cáncer son humanizados.
“El CIM se creó para eso. Toda esta historia acaba en un fermentador de 2 000 litros, dos metros cúbicos, lleno de células en proliferación. De ahí salen los kilogramos de anticuerpos que usamos”.
Las proteínas spike (S) o corona de diferentes coronavirus tienen una parte llamada dominio RBD (Receptor Binding Domain, dominio de unión al receptor) por la cual se unen a los receptores de la célula hospedera en el organismo (receptores ACE2 en células humanas) para infectarla.

El CIM es parte hoy en el desarrollo de candidatos vacunales contra la COVID-19. Foto: Cortesía CIM.
Proteína para las vacunas cubanas
La misión establecida del CIM es “obtener y producir nuevos biofármacos destinados al tratamiento del cáncer y otras enfermedades crónicas no transmisibles”, pero el centro de tecnología de punta creado en la década de 1990 también es parte hoy en el desarrollo de candidatos vacunales contra la COVID-19.
“Lo que se hizo fue tomar ese mismo fermentador, y en vez de sembrarlo con una célula productora de anticuerpos, lo sembramos con una que produce la RBD del SARS-CoV-2. De ahí sacas gran cantidad de esa proteína y va al Instituto Finlay de Vacunas (IFV). Allí conjugan y terminan el proceso, que realmente concluye cuando se envasa en el Centro de Biopreparados (Biocen).
“Si el centro tiene un determinado protagonismo en el enfrentamiento a la COVID-19 es porque estamos usando nuestra capacidad productiva, nuestros fermentadores, para producir la proteína de las vacunas Soberana. Lo que se hace aquí es el proceso de producción; la concepción de la vacuna y la estrategia de vacunación están en el IFV.
“Hay que fabricar en un fermentador la proteína que conforma la vacuna. Y nuestros equipos sí tienen mucha experiencia en la fermentación de células de mamífero, porque esas son las células donde se producen los anticuerpos monoclonales. La instalación productiva para monoclonales es la que estamos usando ahora para producir ese componente de las vacunas”.
Soberana 01
Vacuna basada en el antígeno RBD del nuevo coronavirus, producido a partir de células de mamíferos. La formulación, además, contiene antígenos de membrana del meningococo serotipo B, más hidróxido de aluminio como adyuvante.
Soberana 02
Vacuna de subunidades proteicas compuesta por proteína del RBD del SARS-CoV-2 producida por biotecnología en células CHO (derivadas de ovario de hámster chino), conjugada covalentemente al toxoide tetánico y absorbida en gel de hidróxido de aluminio.
Soberana Plus
Vacuna de subunidades proteicas compuesta por la proteína del RBD del SARS-CoV-2 producida por biotecnología en células CHO, expresada en forma dimérica y absorbida en gel de hidróxido de aluminio.
O sea, la capacidad que aporta en este caso el CIM es fabricar…
−Fabricar. En la biotecnología tú produces proteína recombinante en el interior de una célula viva. Simplificando: tomas una célula, sacas el gen que deseas, vas a un fermentador, la célula prolifera allí y de ahí sacas lo que quieres. En la mayoría de los casos, esa célula es una bacteria o una levadura; de hecho, el interferón se hace en bacterias. La vacuna contra la hepatitis B se hace en levadura.
“Pero en los noventa empezó la idea de producir anticuerpos, y estos no se pueden producir en bacteria ni en levadura porque son moléculas muy grandes; entonces, hubo que hacer la misma transfección genética, pero en células de mamífero, que van a un fermentador y son las que producen los anticuerpos. Este centro se hizo para eso: la capacidad productiva nuestra no es de fermentación bacteriana, sino en células de mamífero”.
“Y el componente proteico de la Soberana se hace en célula de mamífero. Por tanto, estamos utilizando la capacidad productiva del CIM, además de que seguimos produciendo lo que producimos regularmente: anticuerpos para tratar cáncer, enfermedades autoinmunes y otras”.
¿Es el único centro con esa capacidad en Cuba?
−El único centro con esa capacidad a escala industrial, producir proteína recombinante en células de mamífero.
“La célula se cultiva. Cuando ya tienes la célula que produce el anticuerpo que quieres, se multiplica, se saca en viales, se congela en nitrógeno líquido de manera que sea siempre la misma (sacas un vial ahora y sacas uno en cuatro años y es la misma célula, garantizas la reproducibilidad del proceso). Cuando vas a iniciar la producción, sacas un vial, lo descongelas, siembras un frasco, sacas la célula y siembras un fermentador”.
¿Qué capacidad de producción tiene el CIM?
-Bastante grande. Decenas de kilogramos. Este centro se preparó para producir anticuerpos con destino a tratamientos. Cuando usas anticuerpos para tratamiento, tienes que inyectar al paciente, en dependencia del tratamiento, 2 g en algunos casos, 5 g en otros, o 10 g. Son gramos. Y si son miles de pacientes, tienes que producir kilogramos.
“Cuando usas eso para producir una vacuna, que necesitas 1 mg, se multiplica la capacidad de producción. Esa es la ventaja que tenemos para participar como unidad productiva en el proyecto del IFV. Tenemos una capacidad de producción, en masa, mucho mayor que la necesaria para la vacuna. Estamos por encima de la necesidad. El CIM puede producir toda la proteína necesaria para vacunas en una campaña de vacunación masiva. En masa de gramos y kilogramos, el centro está preparado para producir diez veces eso.
“No es lo mismo el nivel de producción para terapéuticos que para vacunas. Para estas vacunas, la cantidad que se pone en el vial es muy poca, porque cuando inyectas el antígeno a una persona, su sistema inmune produce anticuerpos. Por eso el nombre técnico de las vacunas es inmunoterapia activa. Ahora, cuando pones anticuerpos en vena a un paciente, estás haciendo inmunoterapia pasiva: el sistema inmune no produce, se los das desde afuera.
“Entonces, las cantidades son completamente diferentes. Aquí hay un escalado productivo que se utiliza para monoclonales, pero ahora parte de esa capacidad la estamos utilizando para las vacunas contra la COVID-19”.
No se requiere un cambio de tecnología o know how.
−La diferencia radica en con qué siembras el fermentador. Nosotros tenemos el fermentador, los ingenieros que lo manejan, el medio de cultivo… La diferencia es si pones una célula que contiene el gen de un anticuerpo o una célula que contiene el gen de la proteína de la vacuna.
Doctor, me decía antes que mantienen su rutina productiva. ¿Este momento de emergencia de la COVID-19 no ha afectado la producción regular del CIM?
−Mira, lo que afecta la producción regular de nosotros es el bloqueo de Estados Unidos. Es la verdad, porque hay productos que comprar y realmente se entorpece todo.
“Cuando nosotros montamos este centro y compramos los fermentadores para producir los anticuerpos, en Estados Unidos comenzaron una campaña afirmando que era para producir armas biológicas. Por aquellos años, en 2002, John Bolton, el mismo que fue hace poco asesor de Seguridad Nacional de Trump, dijo que Cuba tenía un programa de armas biológicas.
“No es muy conocido, pero en ese tiempo vino a Cuba un grupo de generales retirados del Ejército de Estados Unidos, del CDI (Center for Defense Information). Vinieron a este centro. Luego publicaron un reporte (me muestra su única copia impresa. El documento, A First-hand Report: Cuban Biotechnology − Reporte de primera mano: biotecnología cubana, fue publicado en 2003 y está disponible en internet).
“Vinieron, los paseamos por todo el lugar. ‘¿Quieren entrar ahí? Vamos a entrar’. Uno quería ver los fermentadores. ‘Bueno, tiene que quitarse la ropa, vestirse de estéril’. Y entró. Y miró. El informe fue bueno, dijeron que no habían visto ninguna evidencia de que aquí se hiciera algo de lo que Bolton decía. Hubo uno, incluso, que comentó que los cubanos fueron más abiertos con ellos de lo que hubieran sido en una compañía en Estados Unidos”.
¿Usted ya se vacunó?
−Sí. Yo formé parte del primer grupo que se vacunó en la primera vez que se usó la Soberana 01. El primer grupo de voluntarios. Después ese grupo se protegió con la Soberana 02, porque en un ensayo clínico en humanos de algo que no se ha usado nunca, se comienza con dosis muy bajas, que van aumentando luego. Los primeros voluntarios recibimos una dosis muy baja; por eso, recibimos luego una nueva dosis, la que se usa ahora, que se sabe que protege.
Llevará una tercera, entonces…
−Sí, ya pasé por todo eso. Primera, segunda y tercera: Soberana 02, Soberana 02 y Soberana 01 de refuerzo.
¿Cómo está en cuanto a anticuerpos?
−Luego de la tercera dosis, no se ha medido todavía. Me toca la medición dentro de un par de semanas. Al principio, en aquella etapa inicial, nos hacían análisis semanales. Pero cuando entras en este esquema de inmunización que busca proteger a la persona, aplicas primera, segunda y tercera dosis y un mes después mides anticuerpos.
“Ahora, el dato que tienen los colegas del Instituto Finlay de Vacunas, de otros compañeros que han recibido este mismo esquema, es que la respuesta de anticuerpos ha sido muy buena. Los vacunados levantan anticuerpos, más anticuerpos que quien se enfermó”.
Es algo bueno…
−Es muy bueno. El que enfermó de COVID-19 queda con anticuerpos. Los virus dejan determinado periodo de inmunidad, unos más, otros menos. El sarampión te deja inmune de por vida; otros no, dejan durante un tiempo, cada uno es diferente. Cuando supera la enfermedad, el paciente de COVID-19 tiene anticuerpos de la respuesta que generó… ¿Cuánto duran? No lo sabemos de forma definitiva. Eso lo dirá el tiempo.
Hay datos por aquí y por allá… Un estudio entre más de 3 000 trabajadores de la salud por los CDC de Estados Unidos, dos meses; un estudio en Wuhan, China, hasta nueve meses; un estudio publicado en The Lancet Microbe, con sujetos en Singapur, determinó que los anticuerpos disminuyen en personas diferentes a ritmos diferentes… He visto también estudios que hallaron evidencias de hasta tres, seis meses…
−Tiene que pasar el tiempo. Eso está en estudio. Quizá en dos años sepamos con mayor certeza.
“Lo que decía con respecto a los vacunados y el dato de los investigadores del IFV: la persona que se vacuna hace más anticuerpos que aquella que se enfermó. La respuesta de anticuerpos de Soberana 02 es muy buena. Ahora, ¿cuánto tiempo protegerá esa respuesta? Eso tampoco lo sabemos. Es una comprobación en tiempo real, y tendrá que pasar el tiempo”.
¿Cree que sea distinta la aproximación al acto de vacunarse en un científico y en una persona que, digamos, se dedica a una actividad no científica?
−La población cubana tiene masivamente cultura sobre temas médicos y científicos, empezando porque el nivel de escolaridad es, como mínimo, de grado 12. La gente lee, ve los programas de televisión, sigue al doctor Durán… Es una población muy participativa e interesada en temas médicos. Marcas para comprar el pan en una cola y escuchas a la gente hablar de las vacunas, del RBD, de que si la primera dosis, la segunda… Hay una cultura popular en estos temas, lo cual hace que la población participe mucho en estos emprendimientos. Y ha habido experiencias positivas que han marcado esa actitud.
“En los ochenta hubo una epidemia de meningitis meningocócica, y la vacuna, la que hicieron en el Finlay, cortó la epidemia poblacionalmente. Después esa vacuna se llevó a otros países. Y en Cuba los niños son vacunados contra 13 enfermedades. Yo puedo hablar en términos de moléculas y otras especificidades, pero la reflexión que yo te pueda hacer sobre eso, la puede hacer cualquiera en la calle. La actitud del cubano ante la intervención preventiva es muy culta, muy racional”.
Candidatos vacunales cubanos contra la COVID-19. Foto: Abel Padrón Padilla/ Cubadebate.
Plataformas dominadas, vacunas seguras
Doctor, en una entrevista anterior hablaba con el ingeniero genetista Luis Herrera sobre la apuesta segura cubana por plataformas tecnológicas ya dominadas. Le comentaba que, de cierta forma, y con permiso de los científicos, pudiera decirse que tienen ya varios años de pruebas.
−En la Soberana 02, la plataforma es el toxoide tetánico. Aquí estamos vacunando contra el tétanos hace décadas. A ese toxoide le hemos conjugado ahora el RBD del SARS-CoV-2. En sentido estricto, tienes que probar la inocuidad de eso. De hecho, la mayor parte del peso molecular ahí es de toxoide tetánico. Y aquí hay millones de personas que lo han recibido.
“Igual que la otra plataforma, la antimeningocócica, con el RBD de este virus… O sea, la inocuidad de la vacuna está garantizada. Mucho más cuando son vacunas de proteínas, porque hoy hay vacunas de ácido nucleico, de RNA, y un ácido nucleico, al menos teóricamente, pudiera replicarse, es una molécula autorreplicativa. Hasta ahora no se ha demostrado, pero teóricamente tienen ese peligro.
“Las vacunas cubanas son de proteínas, y ninguna proteína se autorreplica. El paciente recibe los miligramos que se le ponen, y punto. No hay riesgo de replicación. Aquí no está ni siquiera la proteína entera, sino el RBD, el receptor biding domain (dominio de unión al receptor). El virus tiene esa espiga, la spike, que es una proteína, y ahí hay una zona (el RBD) que se une al receptor (receptor ACE-29) de la célula que va a infectar en el organismo humano. No es ni siquiera la proteína spike completa, es una parte de ella, el RBD, que es la diana de las vacunas cubanas.
“Cuba tenía esas plataformas en que se han basado las vacunas ya montadas, estudiadas, con sistemas de calidad, control de pureza… Es un know how que está ahí.
“Por ejemplo, la vacuna contra la meningitis tiene un sistema de calidad que lo ha inspeccionado todo el mundo. La biotecnología cubana exporta a más de 40 países, y cada vez que se exporta a un país, la agencia exportadora de ese país viene a inspeccionar todo el sistema productivo. Todo tiene que estar transparente y al día. Y con un sistema de calidad para cada producto. Estas vacunas, la VA-MENGOC-BC y el toxoide tetánico, tienen montado un sistema de calidad desde hace décadas”.
¿El proceso de una vacuna como CIMAvax, del CIM, es similar al de una de estas vacunas contra la COVID-19?
−En cáncer, nosotros hablamos de vacuna terapéutica, porque no es para prevenir el cáncer, sino para tratar a un paciente ya enfermo. Cuando es tratamiento, generalmente tienes que suministrar dosis más altas y por más tiempo. Aquí tenemos pacientes de cáncer que han estado vacunándose mensualmente durante diez años. No cura el cáncer, el tumor está ahí, no desaparece, pero no crece. Aumenta la supervivencia de los pacientes. Eso implica que la cantidad de vacuna que hay que producir por sujeto es mayor, y el proceso es más complicado.
“Nosotros tenemos esta vacuna terapéutica, CIMAvax, que fue la que dio origen a la negociación con el Roswell Park Center de Nueva York”.
¿Se mantiene esa cooperación?
−Sí. Los estudios los hacen en conjunto con nosotros. Nos reunimos periódicamente. Ahora, con la COVID-19, por teleconferencia. Esa colaboración funciona, discuten con nosotros el protocolo de los ensayos clínicos que hacen”.
Lage afirma que “se generan distorsiones. El mercado no responde a la demanda real, sino a la demanda solvente, la del que puede pagar”. Foto: The Strategist.
Vacunas y mercado farmacéutico
En las noticias aparecen las previsiones de algunas compañías sobre ingresos con las vacunas anti-COVID-19… A veces, son previsiones a la baja, porque hay mucha demanda y son posibles más contratos de suministro este mismo año. Son altas las cifras…
−Los datos de las multinacionales no son transparentes. Hay mucho secretismo en la contabilidad de la industria farmacéutica. Y las comparaciones son difíciles: depende de qué llevas y qué no llevas a la contabilidad. Muchas veces te dicen “llevar este medicamento al mercado cuesta 1 000 millones”, pero ahí te incluyen el costo del que fracasó. Están investigando 10 medicamentos, fracasan nueve y tiene éxito uno, y a ese le cargan el costo de los 10.
He visto precios en el entorno de los 30, 25, 20, 10 dólares por dosis, de las distintas compañías y vacunas. La más económica es la de AstraZeneca-Oxford, que desde 2020 anunció que sería a precio de costo, entre tres y cinco dólares. Tampoco hay claridad meridiana, porque los contratos son entre compañías y países o bloques de países, confidenciales, y se conocen las cifras globales, no por dosis. En ciertos casos, incluso, una misma vacuna se vende a precios diferentes.
“Las negociaciones de los grandes laboratorios no son transparentes, porque negocian por países y no en forma concertada. La manera en que se relacionan las grandes farmacéuticas y los Gobiernos, y la falta de transparencia en las negociaciones, es uno de los graves problemas de salud global que tenemos”, decía a DW un experto brasileño. ¿Qué piensa ante esta dinámica de mercado en una situación de emergencia sanitaria global?
−Es la filosofía del capitalismo, el precio no tiene nada que ver con el costo, es lo que el mercado puede pagar, lo que asimila. Mientras la demanda no caiga por la subida de precio, se puede seguir subiendo el precio al máximo que se soporte. Se ve en los precios de las vacunas y otros productos de la biotecnología.
“Es uno de los absurdos de tener una industria farmacéutica bajo las leyes del mercado. Debería ser pública. Entre otras cosas, porque lo que se genera de investigación científica lo paga la sociedad”.
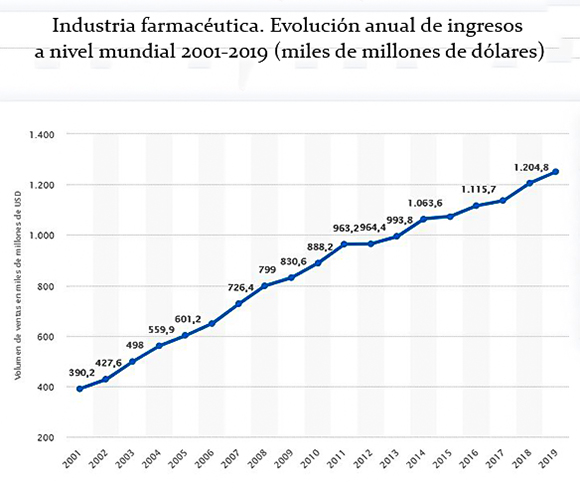
Fuente: Statista.
Y en el escenario de emergencia de la COVID-19, varias de esas compañías recibieron fondos públicos para investigación de vacunas.
−Muchas de esas compañías los recibieron. Pero es más que eso. Porque la etapa de desarrollo de la vacuna se monta sobre investigación pretérita, y esa investigación del pasado, que es la que da origen a los conocimientos de la ingeniería genética, se ha financiado con dinero público. Las innovaciones tecnológicas son, en su mayor parte, financiadas con fondos públicos. El dinero privado entra al final, si acaso. Ese es el sistema. Y eso es lo que da una industria farmacéutica con unos precios colosales. ¿Qué implica? Que muchos no tengan acceso al medicamento.
“Yo veo que la distorsión está en que las instalaciones científicas y farmacéuticas sean de propiedad privada. En algún momento, la humanidad tendrá que dejar eso atrás”.
En 2020, un análisis de Bloomberg mostró que en el último año las 20 compañías farmacéuticas más grandes del mundo habían lanzado alrededor de 400 nuevos ensayos de medicamentos: casi la mitad eran antitumorales, y solo 65 para enfermedades infecciosas. De las 20 compañías farmacéuticas más grandes, solo cuatro tenían una unidad de investigación de vacunas.
Varias encuestas, señalaba Euronews en 2020, muestran una tendencia en los últimos años a que las grandes farmacéuticas inviertan solo en etapas finales de la investigación, cuando parece estar asegurado el beneficio. El sector público, universidades y asociaciones, financian la investigación de alto riesgo en las fases iniciales, y los beneficios finales van en forma desproporcionada al sector privado, según un informe del UCL Institute for Innovation and Public Purpose, de la University College London.
En el Ranking 2021 del Índice de Acceso a la Medicina, la Access to Medicine Foundation, con base en los Países Bajos, señala que la mayoría de los productos aprobados desde 2018 se han centrado en enfermedades no transmisibles, más rentables que enfermedades transmisibles. Solo dos productos recientemente aprobados se enfocan en las enfermedades tropicales desatendidas (ETD).
En el caso de la COVID-19, la industria solo habría empezado a moverse una vez que quedó claro que el brote afectaba tanto a países ricos como pobres, pues eso abrió el potencial de “ingresos farmacéuticos sustanciales”.
Ahí entramos en el terreno de la utopía: hacer posible, con todo el dinero disponible en el mundo y con liberación de patentes, un esfuerzo productivo y logístico global, asegurar vacunas para todos a precios asequibles y en un proceso de equidad, que avanzara por igual en todos los países, regiones y poblaciones.
−Estamos lejos de eso. Todo eso, económicamente, es posible. Pero la industria guiada por la ganancia lo inhibe. En el mundo, el sector farmacéutico factura alrededor de 1.3 billones de dólares anuales. Es una industria colosal, pero más del 70% de todos los productos farmacéuticos los fabrican 15 empresas de los países ricos. Es una industria de mucha ganancia, muy concentrada.
“Hay un concepto de la OMS, la división 90-10. En el mundo, el 90% del dinero de la investigación médica es para enfermedades que afectan al 10% de la humanidad, mientras que las enfermedades que afectan al 90% de la humanidad ocupan el 10% del gasto en investigación.
“Se puede discutir técnicamente, pero la esencia es que la salud es un área de falla de mercado: las leyes del mercado no funcionan para distribuir los recursos relacionados con la salud humana. Y se generan estas distorsiones. El mercado no responde a la demanda real, sino a la demanda solvente, la del que puede pagar”.
Ha sido una de las debilidades a nivel mundial en esta emergencia sanitaria, la desinversión o inversión insuficiente en los sistemas de salud públicos, el acceso desigual a los servicios y el deficiente gasto en la atención primaria…
−Esa es otra parte del problema. Puedes tener la mejor vacuna del mundo, pero si no tienes un sistema de salud que lleve la vacuna, que la haga accesible, que localice y detecte al enfermo en la atención primaria, que lo trate… es muy difícil que controles la epidemia.
La cubana es una industria biotecnológica establecida internacionalmente, pero con características que la definen, algo incluso señalado por publicaciones especializadas como Nature en los últimos años.
−Técnicamente, es similar. Lo que sucede es que este es un sector biotecnológico de propiedad estatal. Es la gran diferencia. Estas empresas cubanas funcionan como si tuvieran 11 millones de accionistas. Hay cooperación y articulación, más que competencia. ¿Tú te imaginas que el CIM estuviera compitiendo con el CIGB, el IFV u otro centro de los nuestros, para ver quién gana más? No tendríamos esta capacidad de respuesta.
“Y la otra diferencia es su articulación con el sistema de salud pública. Tienes capacidad de desarrollar la vacuna, y a la vez un sistema de salud que te apoya en llevar la vacuna a la población, en detectar y dar seguimiento a pacientes. Eso es tan importante como la vacuna.
“Es excepcional a nivel internacional tener cinco vacunas contra la COVID-19. Pero en Cuba eso viene ocurriendo desde los años ochenta, con el Frente Biológico que impulsó Fidel a partir de 1981.
“Y no es la primera vez que Cuba enfrenta una epidemia, ya te hablaba de la epidemia de meningitis meningocócica, pero también se llevó a cero la cifra de incidencia primaria de la hepatitis B, y esa es una vacuna recombinante. Se ha controlado el sida y la mortalidad por esa enfermedad ha ido bajando cada año; aquí en Cuba producimos todos los medicamentos que requieren esos pacientes, los antirretrovirales.
“El fenómeno de la producción de vacunas y de la inmunización poblacional ocurre en Cuba desde hace décadas. Que se hayan logrado cinco vacunas en tan corto tiempo es un resultado natural de la siembra de capital humano, de ciencia y de capacidades productivas. Porque la tesis con que fue diseñado el polo científico se basaba en instalaciones de investigación y producción. Puedes lograr un descubrimiento en un laboratorio, con un equipo de colaboradores, y el producto puede ser bueno, pero ¿dónde lo fabricas?
“Así es este centro que acabas de caminar. Laboratorios aquí, y la fábrica allí”.
Se habla sobre lo que dejará la pandemia y se vaticinan cambios en áreas como la ciencia y la cooperación científica, modalidades de trabajo, relaciones sociales y humanas; en una con categoría de urgencia hoy, la relación con la naturaleza… ¿Le llama particularmente la atención algo desde su experiencia como inmunólogo?
−Cada evento de este tipo deja una experiencia que después se incorpora a la práctica regular. Aquí ha habido mucha colaboración entre las instituciones y centros científicos, mucho desarrollo de la interacción con el sistema regulatorio cubano. Ya eso lo teníamos, y se ha perfeccionado. Sin desarrollo en el pasado no se puede hacer esto. El desarrollo de la biotecnología lo tenemos, pero esto deja un perfeccionamiento en ese desarrollo.
“Sobre lo que puede cambiar, la experiencia, el aprendizaje, cada persona te dará una respuesta diferente desde lo personal y desde el análisis científico. La mía es que esta pandemia, y todo lo que conlleva, nos va a dejar experiencias en cómo atender la salud de una población envejecida. En Cuba tenemos en este momento más del 25% de la población por encima de 60 años, consecuencia de factores como el alargamiento de la esperanza de vida y la reducción de la natalidad.
“Hay un segmento poblacional de adultos mayores cada vez mayor, y la transición ha sido rápida, en unas tres décadas. A Europa le tomó mucho más. En esas edades el sistema inmune se comporta de manera diferente, y lo hemos visto en estos meses. Ha habido mucha experiencia en cuanto al manejo del sistema inmune en el adulto mayor.
“Esa experiencia se va a proyectar luego de que se controle la COVId-19 sobre el manejo del cáncer, la arterioesclerosis, enfermedades neurodegenerativas… todas esas enfermedades crónicas no transmisibles del adulto mayor. La COVID-19 deja una experiencia, que seguramente vamos a utilizar después en otros desafíos de la salud”.



