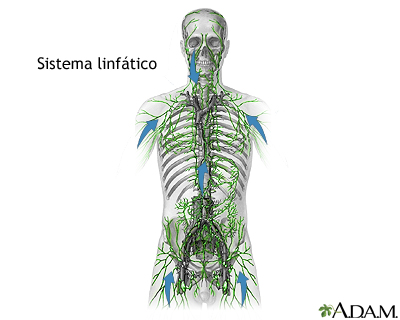
Es un cáncer del tejido linfático. Este tejido se encuentra en los ganglios linfáticos, el bazo, el hígado, la médula ósea y otros sitios.
Causas
Se desconoce la causa del linfoma de Hodgkin. Es más común entre personas de 15 a 35 y las mayores de 55 años. Se piensa que una infección pasada con el virus de Epstein-Barr (VEB) contribuye a algunos casos. Las personas con infección por VIH están en mayor riesgo que la población general.
Síntomas
Generalmente, la primera señal del linfoma de Hodgkin es una inflamación sin dolor de los ganglios linfáticos que aparece sin una causa conocida. La enfermedad puede diseminarse a los ganglios linfáticos cercanos. Más tarde puede diseminarse al bazo, hígado, médula ósea u otros órganos.
Los síntomas pueden incluir cualquiera de los siguientes:
- Sentirse cansado todo el tiempo
- Fiebre y escalofríos intermitentes
- Picazón inexplicable en todo el cuerpo
- Pérdida del apetito
- Sudores fríos abundantes
- Inflamación indolora de los ganglios linfáticos del cuello, las axilas o la ingle (ganglios linfáticos inflamados)
- Pérdida de peso inexplicable
Otros síntomas que pueden ocurrir con esta enfermedad son:
- Tos, dolores en el pecho o problemas respiratorios si hay inflamación de los ganglios linfáticos en el tórax
- Sudoración excesiva
- Dolor o sensación de llenura por debajo de las costillas debido a la inflamación del hígado o el bazo
- Dolor en los ganglios linfáticos después de tomar alcohol
- Piel enrojecida y caliente
Los síntomas causados por el linfoma de Hodgkin también se pueden presentar con otras afecciones. Hable con su proveedor de atención médica acerca del significado de sus síntomas específicos.
Pruebas y exámenes
Su proveedor realizará un examen físico y palpará zonas del cuerpo en donde hay ganglios linfáticos para chequear si están inflamados.
La enfermedad se diagnostica basado en una biopsia del tejido anormal, por lo regular un ganglio linfático.
Por lo general, se realizarán los siguientes procedimientos:
- Pruebas de química sanguínea, por ejemplo, pruebas de la función hepática, pruebas de la función renal y deshidrogenasa láctica (DHL)
- Tasa de sedimentación eritrocítica (ESR)
- Biopsia de médula ósea
- Tomografía computarizada del tórax, el abdomen y la pelvis
- Conteo sanguíneo completo (CSC) y diferencial de glóbulos blancos para ver si hay anemia y si el conteo de glóbulos blancos es bajo.
- TEP
Si los exámenes revelan que usted tiene linfoma de Hodgkin, se pueden llevar a cabo exámenes adicionales para ver hasta dónde se ha diseminado el cáncer. Esto se denomina estadificación. Esto ayuda a guiar el tratamiento y el seguimiento.
Tratamiento
El tratamiento depende de lo siguiente:
- El tipo del linfoma de Hodgkin
- El estadio (hasta dónde la enfermedad se ha diseminado)
- Su edad y otras cuestiones médicas
- Otros factores, incluyendo si tiene pérdida de peso, sudoraciones nocturnas y fiebre
Le pueden hacer quimioterapia, radioterapia, quimioinmunoterapia, terapia de quimiorradiación o una combinación de todas las terapias. Su proveedor le dará más información acerca del tratamiento específico para usted.
La quimioterapia en dosis altas se puede administrar cuando el linfoma de Hodgkin reaparece después del tratamiento o no responde al primer tratamiento. Este procedimiento va seguido de un trasplante de células madre que utiliza sus propias células madre.
Se pueden requerir transfusiones de sangre o de plaquetas si los conteos sanguíneos son bajos.
Expectativas (pronóstico)
El linfoma de Hodgkin es uno de los tipos de cáncer con más posibilidades de curarse. La cura es incluso más probable si este se diagnostica y se trata en sus etapas iniciales. A diferencia de muchos otros tipos de cáncer, el linfoma de Hodgkin también es muy curable en sus estadios tardíos.
Es necesario hacer evaluaciones periódicas durante años después del tratamiento. Esto le ayuda a su proveedor a buscar signos de reaparición del cáncer y para cualquier efecto a largo plazo del tratamiento.
Posibles complicaciones
Los tratamientos para el linfoma de Hodgkin pueden tener complicaciones. Las complicaciones a largo plazo de la quimioterapia o la radioterapia incluyen:
- Enfermedades de la médula ósea (como leucemia)
- Enfermedad del corazón
- Incapacidad para tener hijos (infertilidad)
- Problemas pulmonares
- Otros cánceres
- Problemas tiroideos
Vaya a las visitas de control a cargo de un proveedor que conozca sobre el seguimiento y la prevención de estas complicaciones.
Nombres alternativos
Linfoma – Hodgkin; Enfermedad de Hodgkin; Linfoma de Hodgkin